Newsletter da Saúde |
- Quando a cirurgia de hérnia de disco é a unica solução
- Reanimação do Nervo Facial com Anastomose Hipoglosso Funicular Termino-Terminal
- Níveis da Dengue hemorrágica
- A higiene bucal
- As deformidades de joelho e sua influência na Osteoartrose
- Dor no ciático não some apenas com remédio
| Quando a cirurgia de hérnia de disco é a unica solução Posted: 10 Jul 2011 10:21 PM PDT O estilo de vida é um fator importante na prevenção da hérnia de disco. Assim como a obesidade e o sedentarismo podem contribuir para provocar desgaste excessivo dos discos intervertebrais, ao contrário, pessoas magras e que se exercitam demasiadamente também estão sujeitas a traumas repetitivos que podem resultar em lesões na coluna vertebral. A hérnia de disco resulta do desgaste excessivo do disco intervertebral e pode ter a contribuição de fatores genéticos e, ainda, a prática de exercícios sem orientação de um profissional de educação física, com também de uma postura inadequada, excesso de peso e o tabagismo. A dor na parte inferior da coluna lombar é a causa mais freqüente de absenteísmo no trabalho, e pode ser observado um aumento do número de pacientes atendidos com queixas de dores na região da coluna vertebral. Mesmo diante do fato de os professores de educação física conhecerem a biodinâmica da coluna vertebral e adotarem cuidados ao planejar os exercícios dos alunos, evitando assim as lesões articulares, a prática de exercícios como o agachamento, por exemplo, deveria ser indicada com cautela. Esse tipo esforço coloca diretamente sobre o eixo da coluna vertebral um peso demasiado, e muitas vezes termina por provocar lesões agudas ou crônicas. O tratamento de uma crise aguda de dor lombar ou ciática, causada por uma hérnia de disco, deve ser inicialmente clínico e com repouso, uso de analgésicos, antiinflamatórios e relaxante muscular. Pode-se associar a acupuntura e a fisioterapia. Mas antes, o paciente deve se submeter aos exames de ressonância magnética e tomografia computadorizada, o permite reunir dados para um diagnóstico preciso. Entre 90 a 95% dos pacientes com hérnia de disco ficam curados com o tratamento clínico a cima descrito. Quando a dor não desaparece em um mês está indicado o tratamento cirúrgico. A melhor e mais eficiente técnica cirúrgica do tratamento da hérnia de disco é a microcirurgia, realizada com o auxílio de um microscópio cirúrgico que aumenta o campo de visão do cirurgião em até 40 vezes, propiciando a identificação de todas as estruturas envolvidas, aumentando muito o grau de segurança da cirurgia e reduzindo praticamente a zero as seqüelas neurológicas. A cirurgia de hérnia de disco demora cerca de 1h30m, com o uso de anestesia geral. O paciente fica internado no hospital por dois a três dias e retorna as suas atividades usuais em um período de 15 a 30 dias. |
| Reanimação do Nervo Facial com Anastomose Hipoglosso Funicular Termino-Terminal Posted: 10 Jul 2011 09:51 PM PDT A anatomia do nervo facial e sua inervação são complexas. Este apresenta fibras motoras eferentes para a musculatura facial (incluindo o músculo estilohioideo, músculo estapediano e ventre posterior do digástrico), fibras parassimpáticas pré ganglionares (para as glândulas lacrimal, submaxilar, submandibular, sublingual e seromucosas nasais), fibras aferentes para o paladar (dois terços anteriores da língua, palato e fossa tonsilar), propriocepção aferente da musculatura facial e aferência cutânea do meato acústico externo e concha (1). A paralisia facial periférica tem enormes conseqüências estéticas e funcionais para o paciente. O maior contingente de suas fibras é motora, paralisando a musculatura mímica da face. Esta paralisia afeta esteticamente pela assimetria facial e funcionalmente pelas alterações de lacrimejamento e pelo tônus da musculatura peri-bucal. A estética é essencial na vida social e profissional das pessoas. Esta doença traz enormes conseqüências psíquicas para os indivíduos acometidos. Apesar da paralisia facial de Bell ser a causa mais comum de PFP, os tumores do ângulo pontocerebelar e as paralisias traumáticas, principalmente as por projétil de arma de fogo, são causadores de paralisias faciais graves e em uma porção proximal do nervo (2). O reparo do nervo por anastomose término-terminal ou por enxerto autólogo é técnica de melhor resultado, porém em muitos desses casos o coto proximal do nervo não pode ser obtido devido à impossibilidade de identificação do nervo frente à intensa presença de fibrose local, risco cirúrgico devido à localização na fossa posterior e próximo ao tronco cerebral e possibilidade de complicações peri e pós-operatórias como sangramentos e fístulas, impossibilitando a realização destas anastomoses. Quando isto ocorre, o nervo facial pode ser reanimado de outras maneiras (3): substituição do nervo por inervação de outro par craniano; transferências do nervo facial contralateral (cross face); transposições/transferências musculares. As transposições musculares e transferências usam grupos musculares que têm reinervação que não a do nervo facial ou grupos musculares de outros sítios do corpo juntamente com seu pedículo nervoso. Nas técnicas de substituição nervosa, os nervos doadores eram sacrificados para que o nervo facial pudesse ser reanimado, trazendo muitas vezes seqüelas importantes (4). Técnicas de anastomose entre o nervo facial e o nervo hipoglosso são as mais descritas para substituição (3,5-7), porém os déficits motores e a atrofia da hemilíngua que podem resultar desta técnica são as principais críticas de sua realização (8,9). Desde que a primeira descrição do uso do nervo hipoglosso para reinervação do nervo facial foi proposta por Korte em 1901 (8), várias técnicas cirúrgicas de substituição têm sido publicadas (3,10). Outros pares cranianos foram também utilizados com este propósito, como o acessório, trigêmio e glossofaríngeo (5), sempre levando em considera ção o binômio: motricidade facial e seqüelas na região anteriormente inervada pelo nervo doador. A compatibilidade neural alcançada com nervo hipoglosso foi superior a estes, devido principalmente à similaridade funcional (1,6,11). Ambos têm uma representação cortical próxima sendo que a língua tem uma ampla representação. As técnicas inicialmente propostas postulavam a secção completa do nervo hipoglosso e sua anastomose terminal com o nervo facial ou com um enxerto do coto distal do nervo facial até o hipoglosso através do uso de nervo sural ou auricular magno (3,8,10). Devido a complexidade das fibras do nervo facial, o retorno de motilidade total é um objetivo não alcançável neste tipo de cirurgia, onde a atividade funcional básica como tônus muscular no repouso e habilidade para sugar, mastigar e falar são os objetivos essenciais (1). Os resultados obtidos nas técnicas de reparo são os mais fidedignos, uma vez que estão usando o sistema de condução do nervo facial e a tonotopia das fibras distais (3,11,12). O objetivo deste estudo é descrever e comparar a técnica de anastomose funicular término-terminal (AFTTHF) com as técnicas de substituição neural já descritas na literatura. CASUÍSTICA E MÉTODOS Vinte e três pacientes, (16 masculinos e 7 femininos, proporção M:F = 2,3) foram submetidos à técnica de AFTTHF. A idade média foi de 36,5 anos (mínimo 7 e máximo 60). Vinte (87%) pacientes apresentavam uma paralisia facial periférica grau V, três (13%) pacientes tinham grau VI pela escala de House Brackmann (13) anterior à realização da cirurgia (Tabela 1). A etiologia da paralisia pode ser acessada na Tabela 2. O tempo máximo entre a paralisia facial e a repara- ção cirúrgica foi de 18 meses e o tempo mínimo foi de 3 meses, com um tempo médio de 11 meses. O nervo facial foi acometido pela lesão primária em 10 casos, pelo mecanismo de trauma (fratura ou FAF) em 9 casos ou durante o procedimento cirúrgico em 4 casos. Os locais das lesões eram na porção intracraniana ou na primeira porção intratemporal (meato acústico interno e segmento labiríntico). Em todos os casos o coto proximal não era acessível para realização de reparo. O uso da técnica de substituição neural pelo hipoglosso foi então utilizada. Descrição da técnica cirúrgica Uma mastoidectomia simples é realizada para acessar o nervo facial em sua 3ª porção (mastóidea) e liberá-lo até sua emergência no forâmem estilomastoideo (Figura 1). Secciona-se o nervo no seu 2º joelho sem manipulação da cadeia ossicular. O nervo é retirado do canal de Falópio e transposto inferiormente através da região do forame estilomastoideo, medialmente ao ventre posterior do músculo digástrico. A incisão é então estendida até o pescoço, em continuidade com a incisão retroauricular da mastoidectomia e alinhada com a borda anterior no músculo esternocleidomastoideo (no triângulo anterior do pescoço). O nervo hipoglosso é então localizado póstero-inferiormente à borda posterior do ventre posterior do músculo digástrico, sobre a artéria carótida interna e anterior à veia jugular interna (Figura 2). O seu ramo descendente é então localizado. Proximal a seu ramo descendente, uma janela é aberta no epineuro na porção mais lateral do nervo hipoglosso, de maneira a visualizar os funículos. O funículo mais posterior e mais lateral é então seccionado. O coto distal do nervo facial já transposto para este local é então anastomosado com o coto proximal do funículo seccionado do nervo hipoglosso (Figura 3). Caso o comprimento do nervo facial não seja suficiente para que uma anastomose sem tensão seja realizada, os músculos digástrico e/ou esternocleidomastoideo podem ser seccionados. Para a estabilização da anastomose foi usado cola de fibrina humana (Tissucol®) segundo técnica previamente descrita por BENTO (14,15). A incisão cirúrgica é fechada em três planos: muscular, subcutâneo e pele. Todos os pacientes foram colocados em programa de reabilitação motora facial para treinamento da nova maneira de movimentação. RESULTADOS Os pacientes tiveram um seguimento de 24 meses. A função motora mímica da face foi avaliada em consultas seqüenciais e pelo mesmo examinador, em intervalos de 1 mês. No quarto mês, 20 pacientes já mostravam sinais de reinervação motora, enquanto que os outros 3 restantes, mostraram movimentação a partir de 1 ano. Após os 24 meses os resultados obtidos podem ser avaliados na Tabela 2. A motricidade e a funcionalidade da língua foram preservadas em todos os casos. 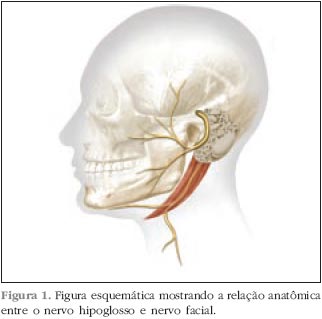 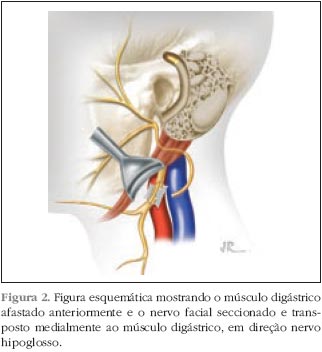 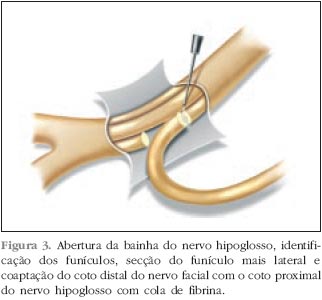 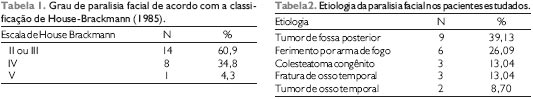 DISCUSSÃO Os resultados obtidos por esta técnica mostravam uma aquisição de tônus da musculatura facial no repouso com melhora da funcionalidade para alimentação. Nem sempre a escala usada para a avaliação da paralisia foi a de HB, tornando difícil a comparação entre estudos, porém a maioria dos autores considera ganho do tônus no repouso e funcionalidade na articulação facial para a fala e alimenta ção resultados satisfatórios para esta técnica (2). Nestes estudos, a seqüela para a língua era de 100%, sendo que a associação com uma lesão pré-existente de outros pares cranianos, poderia causar lesões definitivas importantes para o paciente. Considerando o melhor aporte que o nervo hipoglosso pode doar para o nervo facial, 10% dos pacientes podem não ter reinervação da face e mesmo assim ainda terem a seqüela na hemilíngua e como há grande aporte de fibras para o facial a chance de movimentos em massa aumenta. Os resultados com anastomose entre o coto terminal do nervo facial e a parede lateral do nervo hipoglosso ou com parte do nervo hipoglosso visavam diminuir a seqüela na motricidade lingual (5,6). Nesta técnica, o aporte de fibras nervosas para o nervo facial seria menor e em contrapartida a seqüela na língua também (3,11). A técnica realizada com secção de um terço da espessura no nervo hipoglosso e anastomose termino lateral, foi realizada inicialmente com o uso de interposição de um enxerto de nervo (3,4) (sural ou auricular magno). Neste caso há desvantagem de haver duas anastomoses já que a transposi ção do nervo facial é feita próxima a glândula parótida, não deixando coto distal do nervo facial suficiente para sutura direta no nervo hipoglosso e assim necessitando de enxerto, o que levou a resultados piores do que o obtido pelo autor (3,7). Mesmo com uma secção de metade do diâmetro do nervo hipoglosso, não houve seqüela lingual (1,5,6). O enxerto lateral mostra que há menor lesão para a função da língua ou nenhuma lesão, porém os resultados para a reinervação facial são piores. Os resultados obtidos no presente estudo mostraram reinervação do nervo facial (HB III ou II) em aproximadamente dois terços dos pacientes, o que comparado com as técnicas discutidas acima, mostra melhor desempenho. A AFTTHF apresenta o mesmo índice de complicação em relação a atrofia lingual quando comparada com as técnicas que preservam parte da fibras do hipoglosso, como na anastomose láteroterminal. CONCLUSÃO A AFTTHF associa a possibilidade de ter um bom resultado na motricidade facial (HB II ou III) já que a anastomose é feita de maneira término terminal e não látero-terminal, através da dissecção específica de um funículo. Portanto, há menor lesão de fibras e maior chance de reinervação, com um diâmetro maior do nervo hipoglosso preservado, minimizando a chance de lesão na função motora da língua. REFERÊNCIAS BIBLIOGRÁFICAS 1. Hammerchlag PE. Facial reanimation with jump interpositional graft hypoglossal facial anastomosis and hypoglossal facial anastomosis: Evolution in management of facial paralysis. Laryngoscope, 109 Supp:1-23, 1999. 2. Gidley PW, Gantz BJ, Rubinstein JT. Facial nerve grafts: from cerebellopontine angle and beyond. Am J. Otology, 20:781-88, 1999. Figura 3. Abertura da bainha do nervo hipoglosso, identifica ção dos funículos, secção do funículo mais lateral e coaptação do coto distal do nervo facial com o coto proximal do nervo hipoglosso com cola de fibrina. Bento RF Arq. Otorrinolaringol., São Paulo, v.9, n.1, p. 12-16, 2005.16 3. May M, Schaitkin BM. The Facial Nerve. Thieme, NY. 2nd ed., 551-633, 2000. 4. Kessler LA, Moldovar J, Pool JL. Hypoglossal facial anastomosis for treatment of facial paralysis. Neurology, 118-25, 1959. 5. Mathew G, Huff JS. Selective role of partial XI-VII anastomosis in facial reanimation. Laryngoscope, 108(11pt1):1664-68, 1998. 6. Johanes M, Carien B, Van de Velde C, Stokoos R. Reanimation of the paralyzed face by indirect hypoglossalfacial nerve anastomosis. Am J Surg, 182(3):268-73, 2001. 7. Sood S, Anthony R, Hover JJ, Van Hille P, Fenwick JD. Hypoglossal-facial nerve anastomosis: assessment of clinical results and patient benefit for facial nerve palsy following acoustic neuroma excision. Clin Otolaryngol, 25(3):219-26, 2000. 8. Karte M. Ein Fall von Nervenpfropfung des nervus fascialus auf den nervus hypoglossus. Dtsch Med Wochensch, 29:293, 1903. 9. Sternnert E. Hypoglossal-facial anastomosis: its significance for modern facial surgery. Clin Plast Surgery,6:471-86, 1979. 10. Bunnel S. Suture of the facial nerve within the temporal bone: with report of the first successful case. Surg Gynec Obstet, 45:7-12, 1927. 11. Chen Y, Hsu C, Liu TC, Yanagihara N, Murakami S. Histological rearrangement in the facial nerve and central nuclei following immediate and delayed hypoglossalfacial nerve anastomosis. Acta Otolaryngol, 120:551-56,2000. 12. Atlas MD, Lowinger DSG, A new technique for hypoglossal facial nerve repair. Laryngoscope, 107:984-91, 1997. 13. House JW, Brackmann DE. Facial nerve grading system. Otolaryngol Head and Surg, 93:146-7, 1985. 14. Bento RF, Minitti A. Comparison between fibrin tissue adhesive and epineural suture and natural union in intratemporal facial nerves. Acta Oto-Laryngológica, 465: 1-36, 1989. 15. Bento RF, Almeida ER, Miniti A. Anastomosis of the intratemporal facial nerve with fibrin tissue adhesive. Eur Arch Otolaryngol, S387-S388, 1994. Bento RF Arq. Otorrinolaringol., São Paulo, v.9, n.1, p. 12-16, 2005. * Professor Associado da Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo. ** Doutor em Otorrinolaringologia pela Faculdade de Medicina da Universidade de São Paulo. *** Fellow em Cirurgia Otológica e de Base de Crânio e Doutorando do Curso de Pós-graduação da Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo. Trabalho realizado no Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo. Trabalho apresentado no 9th International Facial Nerve Symposium, San Francisco, CA, USA, 29 de julho a 1 agosto de 2001. Endereço para correspondência: Dr. Arthur Menino Castilho . Rua Tenente Negrão nº 140 cj 91 9º andar . São Paulo / SP . CEP: 04530-000 . Brasil . Telefone: (11) 3167-6556 . Fax: (11) 3168-0230 . E-mail: arthurcastilho@ajato.com.br |
| Posted: 10 Jul 2011 09:28 PM PDT I- Nível Sintomas constitucionais inespecíficos e febre A prova do torniquete positiva é a única manifestação hemorrágica II- Nível Manifestaciones do nível I + hemorragia espontânea III- Nível Sinais de insuficiência circulatória (taquicardia, pulso fraco, redução da tensão diferencial, hipotensão para a idade determinada, pele fria e úmida) IV- Nível Choque profundo (pulso e pressão arterial indetectáveis) |
| Posted: 10 Jul 2011 09:08 PM PDT A técnica utilizada para higiene bucal satisfatória deve ser simples, segura e efetiva no controle mecânico da placa bacteriana. As cerdas devem ser colocadas dentro do sulco gengival com uma inclinação próxima a 45 graus em relação ao longo eixo do dente. Fazer movimentos de vai e vem e "varrer para baixo" no mínimo por 5 vezes. Para a higiene bucal dos dentes inferiores executar o movimento inverso. Deve-se fazer em no máximo 2 dentes de cada vez e procure não utilizar a pasta de dente no início para poder analisar melhor os movimentos. Utilize pouca quantidade de pasta dental em sua escovação pois não é ela que limpa os seus dentes e sim a escova de dente. A pasta através de seus componentes apenas dá um sabor agradável e colabora com o controle químico da placa bacteriana. Procure sempre escovar os seus dentes após as refeições de maneira eficiente. Caso não haja esta possibilidade, a higiene bucal deve ser realizada a noite com maior critério e tempo na tarefa. O importante não é a quantidade de vezes que você faz sua higiene bucal, e sim a qualidade desta higiene bucal. O tempo gasto em sua higiene bucal deve ser de 10 a 20 minutos. Procure sempre fazer sua higiene bucal em locais de boa iluminação em frente a um espelho. Verifique a posição das cerdas dentro do sulco gengival assim como a frequência dos movimentos. Siga uma sequência na execução de sua higiene bucal. Inicie sempre pelo lado superior direito do último dente junto a bochecha percorrendo todos os dentes, tanto da face interna como externa. Escove a língua uma vez por dia, a bochecha e por dentro do lábio inferior. |
| As deformidades de joelho e sua influência na Osteoartrose Posted: 10 Jul 2011 07:42 PM PDT São os joelhos as principais articulações de carga de MMII (membros inferiores) e onde encontramos a maior incidência de osteoartrose secundária, na quarta década da vida. Define-se como Osteoartrose secundária, aquela decorrente de algum outro processo que culminou com a degradação articular. No caso específico dos joelhos, além dos macro traumatismos do esporte, as alterações na angulação contribuem, em muito, para o desenvolvimento da Osteoartrose de joelho, a qual tecnicamente, é chamada de "Gonartrose".
Talvez, a melhor analogia que possamos fazer para o caso específico do joelho seja o de o compararmos com as pernas de uma cadeira. Para que uma cadeira não quebre as suas pernas quando submetida ao peso de alguém que sobre ela senta, é necessário que as mesmas estejam perfeitamente alinhadas. Um joelho normal possue o seu eixo de carga passando pelo seu centro, sendo uma pequena variação de até aproximadamente 5º (cinco graus) admitida para esse eixo. Quando os eixos de carga possuem uma angulação superior a este valor, estaremos diante de deformidades denominadas em Varo quando a angulação é externa, e em Valgo quando esta é interna.
Um aumento de carga sobre este eixo já deformado produzirá uma força vetorial externa ou interna, dependendo da angulação do joelho, fazendo com que haja uma maior pressão em determinada área, o que acarretará um desgaste precoce ou do lado interno ou do lado externo
Com o passar dos anos, as estruturas internas do joelho, devido ao grande aumento de pressão sobre determinadas áreas, vão sofrendo degeneração, a qual culminará com o surgimento de uma Osteoartrose.
Para que tal fato não ocorra, algumas medidas de ordem geral possuem sua importância e, devem ser utilizadas.
Quando grandes deformidades já são detectadas em uma fase precoce, podem estas ser corrigidas por cirurgias específicas para um realinhamento do eixo do joelho, prevenindo, com isso, problemas maiores futuros. |
| Dor no ciático não some apenas com remédio Posted: 10 Jul 2011 03:28 AM PDT 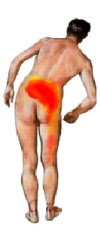 As dores no ciático estão mais comuns do que resfriado. Difícil encontrar quem nunca tenha sofrido com as dores nas costas e nas pernas, sendo obrigado a ficar de repouso por dias. Estimativas mundiais indicam que 90% da população sofre ou vai sofrer com o problema em alguma fase da vida. "Excesso de peso e má postura são dois fatores que contribuem para o crescimento do número de pacientes com inflamação no nervo ciático", afirma o médico Wajih Abud Hares, diretor Técnico do Hospital San Paolo. Na entrevista que você lê a seguir, o especialista ensina como lidar com as dores, fala das situações em que a cirurgia é a solução e comenta a eficácia dos tratamentos complementares, como RPG e acupuntura. Como identificar a dor no ciático? A dor pode ser sentida como um entorpecimento, uma pontada ou uma queimação. Às vezes, começa gradualmente, piora durante a noite, e é agravada pelos movimentos. A dor ciática também pode causar formigamento, parestesias (baixa sensibilidade) ou fraqueza nos músculos da perna afetada, antes de cursar com as fisgadas e a dor intensa. Pessoas com idade mais avançada são mais sujeitas ao problema? Por quê? Sim , até por terem forçado a coluna ao longo dos anos. Com o passar do tempo, os discos intervertebrais perdem a capacidade de absorção de impacto, tornando-se mais facilmente alvo de lesões e causando distúrbios na mecânica da coluna vertebral; inclusive pela perda de água (elemento natural e primordial para a manutenção dos discos intervertrebrais). Afetam ainda a distribuição de peso na coluna, lesando estruturas como as articulações intervertebrais e os ligamentos. Estas como parte do processo de defesa contra a agressão, tendem a se hipertrofiarem (são os chamados bicos de papagaio). O aumento das articulações e dos ligamentos que fazem parte da formação do canal medular acaba por diminuir o diâmetro do canal, levando a compressão da medula espinal ou da raiz dos nervos, com a possível compressão da medula espinhal ou das raízes que originam os nervos. Em quais situações a cirurgia é indicada? Há três indicações geralmente aceitas para uma intervenção cirúrgica: - A indicação mais comum é a de pacientes sem alívio satisfatório da dor ciática através do tratamento com medicação. A cirurgia só é indicada a pacientes que sofrem com os sintomas há mais de um mês e que venham mantendo repouso absoluto na cama por, pelo menos, uma semana (sem melhora). - Recorrência de episódios de dor lombar e ciática que impedem o paciente de levar uma vida normal. - Pacientes com fraqueza significativa em algum músculo da perna ou do pé devem ser operados precocemente. - "Síndrome da cauda eqüina" (perda parcial ou total da função urinária, intestinal e sexual devido à compressão da região lombar conhecida por cauda eqüina). Identificada pelo médico esta condição requer cirurgia de urgência para evitar seqüelas permanentes. As técnicas cirúrgicas evoluíram muito, os riscos estão minimizados, mas eles ainda existem. Pode haver até a piora do quadro, por ocorrência de fibrose e outros distúrbios. Nos casos cirúrgicos, a recuperação ocorre em média de quatro a seis meses e envolve além da cirurgia a fisioterapia pós-operatória. Qual a importância de tratamentos auxiliares, como RPG? Não se indica o RPG na fase dolorosa, por causa da dificuldade em se mexer. Todo o tratamento auxiliar, incluindo o RPG, é coadjuvante e soma esforços para a melhora e adequação de vida do paciente com problemas de coluna. Que outros tratamentos existem para aliviar o problema? Na ordem teríamos inicialmente o uso dos analgésicos e antiinflamatórios, a acupuntura (que se mostrou bastante útil como tratamento) e a RPG. Do aspecto preventivo, o aprendizado do uso da coluna vertebral, a postura correta, o combate ao excesso de peso (obesidade), a prática de exercícios e evitar carregar peso demais também são indicados. Não se recomenda massagem na fase aguda e, sempre, é preciso muito cuidado em massagem e manipulação sobre a região das vértebras sem orientação médica e acompanhamento. Em quanto tempo o tratamento dá resultados, normalmente? O tratamento, em média, leva de 7 a 14 dias para apresentar resultados. Alguns pacientes, no entanto, demoram até três meses. E há casos com melhora após um ano e meio. Hoje uma pequena parcela é indicada a cirurgia, sendo a tendência mundial de cada vez operar-se menos e tratar mais. Algum exercício é proibido para pacientes com inflamação no nervo? Os exercícios com carga e de esforços, antes do fortalecimento da musculatura paravertebral, estão proibidos. No lugar deles, deve prevalecer o treino de baixo impacto e a hidroginástica. O sobrepeso pode causar ou agravar inflamação no ciático? Por quê? Sim, porque submete os discos intervertebrais ao esforço, além de haver a sobrecarga dos ligamentos e da musculatura paravertebral. Quais exames são necessários para o diagnóstico correto? O exame físico e a observação de sinais clínicos já seriam suficientes, no entanto para o melhor entendimento e condução dos casos, a Radiologia, a Tomografia Computadorizada e a Ressonância Magnética podem ajudar. Por que, geralmente, a dor acontece só de um lado da perna? A dor unilateral é mais freqüente porque os "pinçamentos" tendem a acontecer de um lado da coluna, por desvio ou escorregamento do disco. Qual a relação entre a hérnia de disco e a inflamação no ciático? Uma boa parte dos casos de dor ciática está relacionada com a hérnia discal, porém não é a única causa, temos os casos de artrite da coluna, as fraturas, os traumas e outros processo infecciossos. No caso das mulheres, os saltos devem ser evitados? E como deve ser o colchão da cama? Os saltos altos, assim como a ausência de salto, prejudicam a coluna porque modificam a curvatura natural dela. Os saltos devem ter de 2,5cm a 3cm para oferecer conforto. O colchão deve ser firme, não duro, e preencher os espaços das curvaturas naturais da coluna, cuidado com a altura do travesseiro e evite dormir de bruços (posição que força a região lombar). A dor chega a ser incapacitante? Na fase aguda a dor é incapacitante, impedindo a locomoção. Em algumas vezes, os movimentos da perna são travados e a flexão da coluna é impedida, o que determina o repouso absoluto. Fonte: Minha Vida |
| You are subscribed to email updates from Notícias da Saúde To stop receiving these emails, you may unsubscribe now. | Email delivery powered by Google |
| Google Inc., 20 West Kinzie, Chicago IL USA 60610 | |





Nenhum comentário:
Postar um comentário